Эвтаназия и ассистированный суицид — этические и юридические аспекты
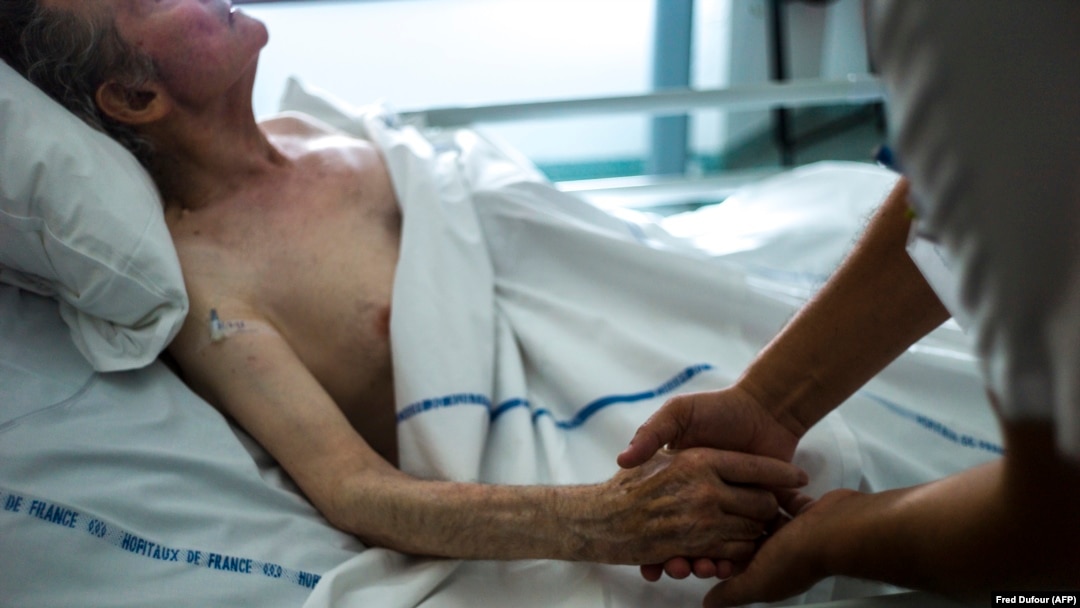
Вопрос о допустимости медицинских процедур, направленных на прекращение жизни пациента, регулируется на национальном уровне. В одних государствах предусмотрены строгие критерии, включающие терминальную стадию заболевания и невыносимые мучения, в других любые формы содействия уходу из жизни остаются под запретом. Страны, где этот вопрос урегулирован на законодательном уровне, предъявляют жесткие требования к процедуре: письменное заявление, подтверждение диагноза несколькими врачами, прохождение психологической оценки.
Медицинские работники, вовлеченные в процесс, сталкиваются с серьезными правовыми рисками. В юрисдикциях, где подобные действия запрещены, врачам грозит уголовная ответственность, а в странах, допускающих такие практики, специалист обязан строго следовать протоколам. Важное значение имеет разграничение между отказом от лечения и активными действиями по прекращению жизни пациента. В первом случае речь идет о прекращении медицинского вмешательства по желанию пациента, во втором – о намеренных действиях, способствующих скорому исходу.
Нравственная сторона проблемы вызывает ожесточенные споры. Сторонники свободы выбора указывают на право каждого человека самостоятельно принимать решения о собственной жизни. Противники считают, что подобные практики разрушают основы гуманизма и могут привести к злоупотреблениям, особенно в отношении социально уязвимых граждан. Особую тревогу вызывает влияние экономических факторов: в условиях дороговизны лечения пациенты могут подвергаться скрытому давлению со стороны страховых компаний или родственников.
Облако тегов
| Законодательство | Медицинская этика |
| Законодательство | Медицина | Европа | США | Канада |
| Австралия | Швейцария | Пациенты | Юрисдикция | Правила |
Роль врача и медицинских учреждений в процедурах прекращения жизни
Медицинские специалисты оказывают ключевое влияние на принятие решений о прерывании жизни пациента. Их участие требует глубоких знаний в области терапии, диагностики и паллиативного ухода. Врач обязан оценить физическое и психическое состояние человека, исключить вероятность временного расстройства, убедиться в отсутствии альтернативных методов облегчения страданий.
Клиники, предоставляющие такую помощь, должны соответствовать строгим стандартам. Важны юридическая защита персонала, обеспечение прозрачности процедур и наличие междисциплинарного совета для объективного анализа каждого случая. Медицинские учреждения обязаны документировать процесс, фиксируя согласие пациента, консультации с профильными специалистами и заключение о невозможности восстановления.
Одним из главных аспектов является психологическая поддержка. Врачи совместно с психиатрами и психологами должны предлагать помощь не только пациенту, но и его близким, разъясняя возможные последствия и альтернативные пути. Правильная коммуникация между специалистами и семьей снижает риски эмоционального давления и посттравматического стресса.
Техническое оснащение также играет значимую роль. Современные медицинские технологии позволяют минимизировать дискомфорт, обеспечивая максимально гуманное исполнение процедуры. Клиники обязаны следить за обновлением оборудования и контролировать соблюдение санитарных норм.
Для врачей, участвующих в подобных процессах, необходима специальная подготовка. Курсы, семинары и практические занятия помогают медикам осваивать принципы принятия решений в сложных ситуациях. Немаловажным фактором остается этическая позиция врача, которая должна быть учтена в рамках правовых норм, не принуждая специалиста к действиям, противоречащим его убеждениям.
Облако тегов
| Медицина | Законодательство | Пациенты | Этика | Паллиатив |
| Психология | Врачи | Здоровье | Технологии | Госпиталь |
Этические конфликты между правом пациента на смерть и обязанностью спасения жизни
Врачи ежедневно сталкиваются с ситуациями, где желания пациента вступают в противоречие с профессиональными нормами. Медицинские стандарты обязывают персонал прилагать все усилия для продления жизни, но встречаются случаи, когда человек сознательно отказывается от лечения или просит прекратить терапию.
Юридические нормы некоторых стран допускают прекращение поддерживающих процедур, если пациент оформил соответствующее волеизъявление. Однако это создает конфликтную ситуацию: с одной стороны, врач обязан уважать решение пациента, с другой – сохранять жизнь любыми доступными методами.
Особые сложности возникают в случаях, когда человек не может самостоятельно выразить свою волю. В таких ситуациях решения принимаются родственниками или комиссией специалистов, что нередко вызывает споры и затрудняет процесс. Для предотвращения разногласий рекомендуется заранее оформлять документы, подтверждающие намерения пациента.
Психологическая нагрузка на врачей в таких обстоятельствах высока. Они вынуждены выбирать между соблюдением моральных принципов и юридическими ограничениями. Чтобы снизить внутренний конфликт, требуется четкая регламентация процедур, обучение персонала особенностям подобных решений и консультирование с юристами.
Решение таких ситуаций требует прозрачности, диалога между медиками, пациентами и их близкими, а также строгого соблюдения медицинских и юридических норм. Применение международного опыта и развитие паллиативной помощи позволяют находить баланс между человеческими правами и врачебным долгом.
Облако тегов
| Медицина | Закон | Пациенты | Паллиатив | Мораль |
| Документы | Врачи | Терапия | Психология | Комиссия |